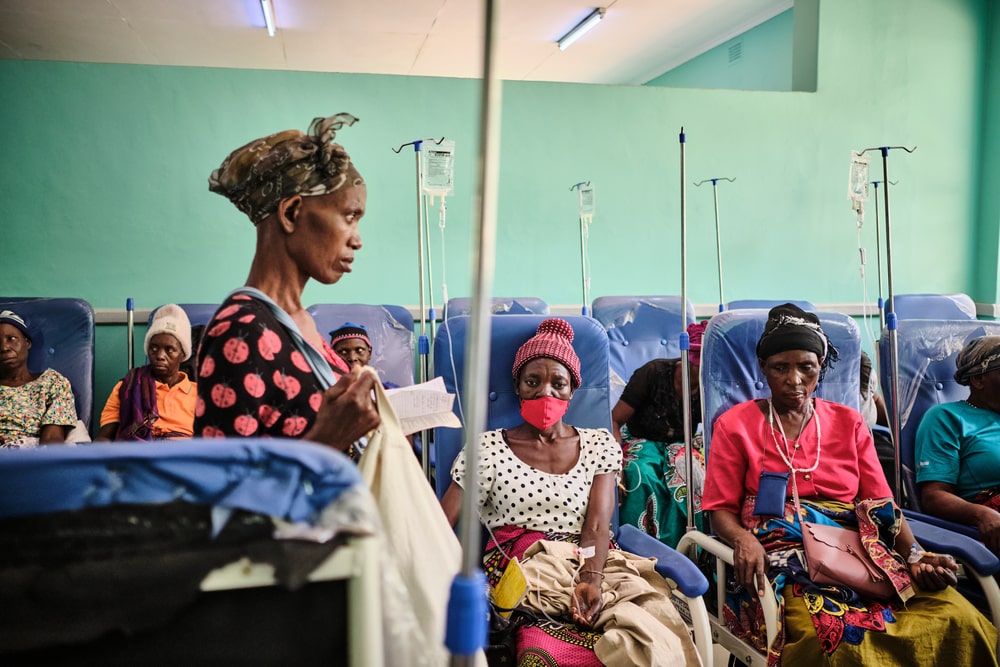
So gut behandelbar und doch so tödlich: Gebärmutterhalskrebs in Malawi
Sind Sie gegen das HP-Virus geimpft? Gehen Sie regelmäßig zur Krebsvorsorge? Die meisten Frauen hierzulande werden diese Fragen mit ja beantworten. Und das Großartige ist, wenn Sie oder Ihre Angehörigen in Deutschland an Gebärmutterhalskrebs (Zervixkarzinom) erkranken, stehen Ihre Heilungs- und Überlebenschancen gut: Von 4.400 Menschen, die hier jährlich mit dieser Krebsart diagnostiziert werden, leben nach 5 Jahren noch 90 Prozent.
Ganz anders hingegen ist die Lage in Malawi, wo ich als Krebsspezialistin 9 Monate im Einsatz war. Auch hier wird jährlich bei mehr als 4.000 Menschen Gebärmutterhalskrebs diagnostiziert, doch fast 3.000 Menschen sterben jedes Jahr daran. Damit hat Malawi weltweit die zweithöchste Sterblichkeitsrate für Gebärmutterhalskrebs nach Eswatini. Als Gynäkologin mit dem Schwerpunkt Onkologie betreute ich in den vergangenen 5 Jahren vorwiegend Patientinnen mit anderen gynäkologischen Krebsarten, da das Zervixkarzinom in Deutschland eher selten ist und meist in einem sehr frühen Stadium entdeckt wird. Die tägliche Arbeit in Malawi war aufgrund dieses Unterschiedes eine große mentale Herausforderung.
Gebärmutterhalskrebs und schwanger – ein Drahtseilakt
Die Geschichte einer Patientin hat mich besonders berührt, nennen wir sie Zola. Zola kam in der 17. Schwangerschaftswoche mit einem Zervixkarzinom zu uns. Keine leichte Situation, denn man kann in so einem Fall nicht operieren, ohne die Schwangerschaft zu beenden. Zola hat sich dann, trotz möglicher Nebenwirkungen für das Kind, dazu entschieden, die Schwangerschaft fortsetzen und eine Chemotherapie durchzuführen. Ohne jegliche Therapie wäre das Karzinom in der Schwangerschaft weitergewachsen und hätte ihre Prognose verschlechtert.
Sie hat dann bis kurz vor dem Geburtstermin alle drei Wochen Chemotherapie erhalten und das Kind kam reif entwickelt per geplantem Kaiserschnitt zur Welt. Gleichzeitig wurde eine komplette Entfernung der Gebärmutter, ihrer Aufhängestrukturen, der Eileiter und Beckenlymphknoten vorgenommen. Das ist zwar die Standard-Vorgehensweise bei einem Zervixkarzinom, aber eine sehr umfangreiche Operation mit vielen potenziellen Risiken, für die es einer hohen handwerklichen Expertise bedarf. Meine beiden malawischen Kollegen nehmen diese Operationen im Projekt bis zu acht Mal die Woche vor, das ist ein enormes Pensum.
Es hat mich sehr gefreut, dass alles planmäßig verlaufen ist: Zola hat zum Glück keine vorzeitigen Wehen bekommen, sodass die Operation durchgeführt werden konnte. Nach zwei Tagen auf der Neugeborenenstation konnte das Kind wieder zur Mutter. Es war sehr schön, dass diese Patientin nicht nur geheilt nach Hause gehen konnte, sondern nach all den Strapazen auch mit einem gesunden Kind.
60 Prozent unheilbar
Ärzte ohne Grenzen hat in Blantyre seit Beginn des Projekts im Jahr 2018 mehr als 4.750 Patientinnen mit Gebärmutterkrebs behandelt. Die Stadt liegt 1.000 Meter über dem Meeresspiegel, umgeben von Bergen. Obwohl dort 800.000 Menschen leben, hat es sich oft angefühlt, als wären wir auf dem Land. Auf unserem Gelände gab es sehr viele Bäume und den ganzen Tag war Vogelgezwitscher zu hören, die Luft war frisch und klar. Die zehn Minuten Weg zum Krankenhaus konnte ich jeden Morgen zu Fuß gehen.
Die meisten unserer Patientinnen kamen in einem sehr fortgeschrittenen Stadium in meine Sprechstunde. Ich habe vorwiegend Frauen behandelt, die wegen Verdacht auf Zervixkarzinome oder in seltenen Fällen auch Vulva- oder Ovarialkarzinome (Eierstockkrebs) zur Untersuchung kamen. Ihre Werte waren bei Voruntersuchungen bereits auffällig gewesen. Wir waren quasi die zweite Stufe im Diagnoseprozedere. Wir haben Proben entnommen und mittels Ultraschall das Tumorstadium festgestellt. So haben wir dann erst einmal herausgefunden, ob der Krebs noch operabel ist, ob die Patientinnen eine Chemotherapie brauchen oder ob keine Heilung mehr möglich ist. Bei 60% der von uns untersuchten Patientinnen war nur noch palliative Hilfe und keine Heilung mehr möglich - das war extrem bedrückend.
Mit Freude bei der Arbeit - trotz all der Schwere
Immer wieder musste ich auch noch sehr jungen Frauen, teilweise alleinerziehenden Müttern, sehr schlechte Diagnosen und Prognosen aussprechen. Das war nicht immer leicht zu ertragen. Ich habe daher versucht, eine gewisse Distanz einzuhalten, wobei mir geholfen hat, dass ich immer im Team gearbeitet und meist eine malawische Pflegekraft an meiner Seite hatte, die übersetzt hat. So konnte ich eine aus medizinischer Sicht individuell angepasste Therapie anstoßen, ohne gleichzeitig von den schweren Schicksalen völlig überwältigt zu werden.
Diese Arbeit in einem sehr eingespielten Team hat mir, trotz all der Schwere, sehr viel Freude gemacht. Ich war für vieles selbstständig verantwortlich, trotzdem waren wir in einem ständigen Austausch: ob in der wöchentlichen Tumorkonferenz, wo wir die Behandlungsstadien der Patientinnen besprochen haben oder in Gesprächen mit den Kolleg*innen der Palliativ- und dem psychosozialen Teams. Die gegenseitige Unterstützung und gute Atmosphäre haben sehr viel ausgemacht.
Der Fehler liegt im System
Die Gründe für die dramatische Lage in Malawi sind vielschichtig. Das Land im Südosten Afrikas gilt als arm: Laut Weltbank leben mehr als 70 Prozent der Bevölkerung unter der Armutsgrenze. Dementsprechend ist das Gesundheitssystem mangelhaft und weist enorme Versorgungslücken auf. Im Hinblick auf Gebärmutterhalskrebs fallen die folgenden Punkte vor allem ins Gewicht:
Schlechte Impfquote: Das HP-Virus löst mehr als 95 Prozent aller Fälle von Gebärmutterhalskrebs aus. Während in Deutschland rund 50 % aller Mädchen und fast 30 % aller Jungen über 15 Jahren gegen HPV geimpft sind, sind in Malawi nur zwischen 12 und 14 % der Mädchen vollständig geimpft. Das liegt sowohl an der mangelnden Verfügbarkeit des Impfstoffs als auch an der herausfordernden Erreichbarkeit ärmerer Bevölkerungsgruppen.
- Kaum Vorsorge: Da es in Malawi im öffentlichen Gesundheitssystem kaum Vorsorgeuntersuchungen gibt und viele Patient*innen nur sehr begrenzt Zugang zu qualitativ guten Gesundheitsdiensten haben, fehlt es an entsprechenden frühzeitigen Diagnosemöglichkeiten, teilweise wurden Frauen auch monatelang falsch behandelt, bevor sie zu uns kamen.
- Kaum Frühsymptome: Die frühen Stadien von Gebärmutterhals verursachen meist keine Beschwerden wie Schmerzen. Auch eine irreguläre Blutung ist nicht immer krebsverdächtig, so dass eine Abklärung nicht immer erfolgt. Fehlende Bildung und auch Scham im Bezug auf sexuelle Gesundheit führen dazu, dass viele Patientinnen erst sehr spät zu uns kommen.
Unzureichende Behandlungsmöglichkeiten: Bis Anfang diesen Jahres konnte in Malawi keine Radiochemotherapie angeboten werden. Nur ein kleiner Anteil der Patientinnen wurde für diese potenziell lebensrettende Behandlung nach Kenia geschickt. Mehr zu diesem Thema finden Sie in diesem Dokumentarfilm.
HIV als enormer Risikofaktor: Menschen, die mit HIV leben, haben auf Grund ihres angegriffenen Immunsystems eine sechsmal höhere Wahrscheinlichkeit, an Gebärmutterhalskrebs zu erkranken und Malawi hat eine der höchsten HIV-Raten der Welt.
All das hat schwerwiegende Folgen: An einem normalen Tag habe ich ca. 15 Patientinnen gesehen – davon hatten gut zwölf ein Karzinom. Diese Schwere und Dichte der Erkrankungen, die ich in Malawi in wenigen Monaten erlebt habe, war mir aus meinen zehn Berufsjahren davor hier in Deutschland völlig fremd.
Behandlungsoptionen
Je nach Alter und Stadium wurden nach Untersuchung und Diagnose die Behandlungsoptionen durchgedacht. Bei den älteren Patientinnen zwischen 65 und 80 Jahren, ging es vor allem um eine gute Palliativversorgung. Wir haben versucht, ihnen die verbliebene Zeit möglichst schmerzarm zu gestalten.
Bei den jüngeren Patientinnen war das anders: Ich war immer sehr erleichtert, wenn eine Patientin in einem Stadium zu uns kam, das noch operabel war. Wenn die Operation dann erfolgreich durchgeführt werden konnte, und die Ergebnisse der Pathologie unsere vorherige Einschätzung bestätigt haben, war keine Nachbehandlung nötig. Die Patientin konnte mit einer guten Prognose entlassen werden.
Insgesamt hat mir der Einsatz sehr gut gefallen, weil meine Expertise den Anforderungen der Stelle gut entsprochen hat, aber ich habe auch viel dazu gelernt. Die Wertschätzung meiner Arbeit hat mich täglich motiviert und die Dankbarkeit der Patientinnen bleibt mir gut in Erinnerung, auch wenn eine Heilung nicht mehr möglich war. Irgendwann würde ich gerne nochmal in das Projekt gehen, um zu sehen, wie es sich entwickelt hat.