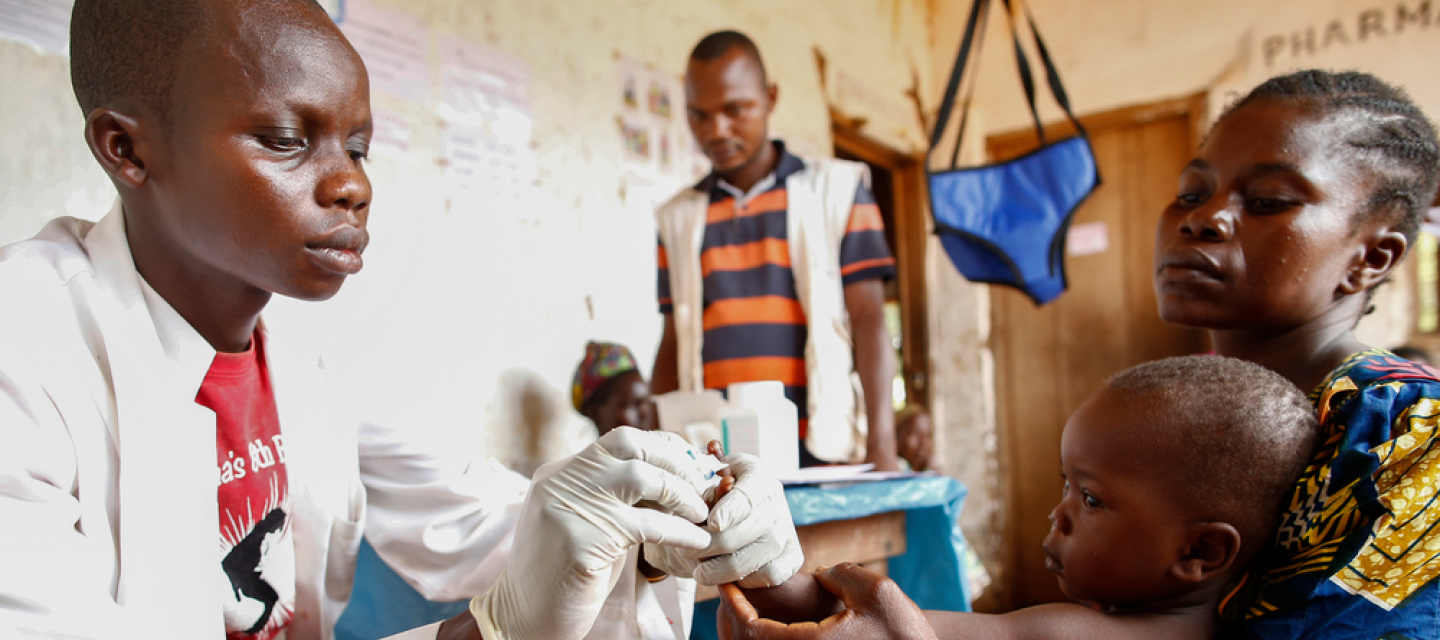
Malaria, auch Wechselfieber genannt, ist eine der weltweit am häufigsten auftretenden Infektionskrankheiten. Für die Verbreitung sind Mücken verantwortlich: Sie übertragen beim Stechen Parasiten auf den Menschen. Infizierte leiden zuerst unter unspezifischen, grippeähnlichen Symptomen, die sich in 7 bis 15 Tagen zu einer lebensbedrohlichen Erkrankung entwickeln können.
2022 registrierte die WHO 249 Millionen Malaria-Fälle und etwa 600.000 Tote in 85 Ländern. Besonders tödlich ist die Krankheit bei Kindern unter 5 Jahren, sie machen etwa 70 Prozent der Verstorbenen aus.
Klimasensibel
Malaria wird als klimasensible Krankheit eingestuft, da sich Verbreitung und Krankheitsbilder mit dem Klima verändern.

Vernachlässigt
Malaria gehört zu den vernachlässigten Krankheiten, in deren Erforschung und Entwicklung unzureichend investiert wird.
Unsere weltweite Hilfe gegen Malaria
- Wir testen Menschen mit Verdacht auf eine Infektion mit dem Malaria-Schnelltest und behandeln jährlich über 2 Millionen Erkrankte mit wirksamen Medikamenten. Wir arbeiten stationär und mobil.
- Wir leisten Aufklärungsarbeit und versorgen Menschen mit Informationen über die Krankheit, wirksame Präventionsmaßnahmen und Behandlungsmöglichkeiten und versorgen Menschen mit Präventions-Ausrüstung wie imprägnierten Moskito-Netzen und Larviziden (biologisches Schädlingsbekämpfungsmittel).
- Wir schulen in weitläufigen Regionen Mitglieder der Dorfgemeinden darin, selbstständig Malaria zu diagnostizieren und über die Krankheit aufzuklären.
- Wir setzen uns für einen besseren Zugang zu Medikamenten sowie eine stärkere Entwicklung von Präventions- und Behandlungsmethoden ein. Mehr zu dieser politischen Dimension unserer Arbeit finden Sie hier.
Grundwissen über Malaria
Wie kann man sich vor Malaria schützen?
Der beste Schutz vor der Malaria-Infektion, ist der Schutz vor dem Mückenstich. Wirksame Präventions-Maßnahmen sind:
- Imprägnierte Moskitonetze - sie verhindern, dass die nachtaktiven Mücken die Menschen im Schlaf stechen.
- Larvizide – diese biologischen Insektengifte werden im Innenbereich von Häusern versprüht. Sie verhindern das Schlüpfen von neuen Moskitos.
Schutz vor Malaria gibt es auch als Tablette. Diese Malaria-Prophylaxe muss mehrfach eingenommen werden. Sie wird in der Reisemedizin oder in Gebieten eingesetzt, in denen Malaria nur während der Regenzeit auftritt. Dort erhalten zum Beispiel Kinder zwischen drei Monaten und fünf Jahre oder Schwangere über einen Zeitraum von vier Monaten monatlich Malaria-Tabletten.
Wie erkrankt man an Malaria?
Es gibt fünf verschiedene Parasiten die Malaria auslösen. Die Malaria-Erreger gelangen durch einen Stich infizierter Moskitos in den menschlichen Körper. Hier vermehren sie sich und breiten sich dann über das Blut aus. Vor allem in den roten Blutkörperchen vermehren sich die Malaria-Erreger so stark, dass diese Zellen irgendwann platzen. Das Platzen der Zellen löst die für Malaria typischen, mehrstündigen Fieberschübe aus. Daher der Name Wechselfieber. Falls keine Therapie erfolgt, kann der Verlauf sehr schwer werden und Erkrankte durch Blutarmut und Befall des Gehirns versterben.
Wie wird Malaria diagnostiziert?
Malaria kann per Schnelltest diagnostiziert werden - ähnlich den Covid-Schnelltests. Dafür werden wenige Tropfen Blut aus der Fingerkuppe auf einen Teststreifen gegeben. Mit diesen Tests kann sogar nur geringfügig geschultes Personal zügig ermitteln, ob es sich um die Infektionskrankheit handelt. Qualifizierte Laborant*innen können unter dem Mikroskop den jeweiligen Parasitentyp und die Anzahl der Malaria-Erreger, die sogenannte Parasitenlast bestimmen.
Wie wird Malaria behandelt?
Malaria-Erkrankte können mit einer Kombination aus zwei Arzneimitteln, der sogenannten Artemisinin-basierte Kombinationstherapie (ACT), behandelt werden. Erfolgt die Behandlung frühzeitig, ist sie in der Regel sehr effektiv. Patient*innen können innerhalb von drei Tagen geheilt werden.
Erfolgt die Malaria-Behandlung nicht innerhalb von 24 Stunden, müssen Patient*innen oft mit Komplikationen ins Krankenhaus. Dort besteht die Malaria-Behandlung aus intravenösen Antimalaria-Mitteln und Bluttransfusionen, sofern sie verfügbar sind.
Gibt es eine Malaria-Impfung?
Bislang gibt es zwei von der WHO empfohlene Impfstoffe:
- Der Impfstoff RTS,S/AS01, auch Mosquirix genannt, bietet Schutz vor der Infektion durch den Malaria-Erreger Plasmodium falciparum (mehr zu diesem Erreger unten im Bereich Detailwissen zu Malaria). Die Impfung wird von der WHO für den breiten Einsatz zur Malariaprophylaxe bei Kindern mit hohem Infektionsrisiko empfohlen.
Aktuell liegt die Wirksamkeit des Impfstoffs bei nur etwa 30 Prozent. Dennoch hilft er dabei, die Übertragung von Malaria zu reduzieren und Leben zu retten. - Der Impfstoff R21/Matrix-M ist die neueste Entwicklung. Der Impfstoff bietet ebenfalls Schutz vor der Infektion durch den Malaria-Erreger Plasmodium falciparum. Die Impfung wird von der WHO für den Einsatz zur Malariaprophylaxe bei Kindern mit hohem Infektionsrisiko empfohlen. Die breite Verwendung des Impfstoffs wird aktuell noch vorbereitet.
Wann und wo tritt Malaria auf?
In den Tropen ist eine Infektion mit Malaria ganzjährig möglich. In subtropischen Regionen erscheint Malaria saisonal, meist im Zusammenhang mit der Regenzeit und den dann guten Ausbreitungsbedingungen für die übertragenden Anopheles-Mücken.
In den Ländern des tropischen Afrikas tritt vermehrt der Erreger Plasmodium falciparum auf, der am häufigsten schwere Verläufe von Malaria auslöst, zudem ist der Zugang zur Behandlung dort oft schwierig. Daher ist in diesen Ländern auch die Sterberate durch Malaria am höchsten. In den tropischen und subtropischen Regionen Lateinamerikas und Asiens gibt es tendenziell die weniger tödlichen Typen der Malaria und der Zugang zur Therapie ist besser, daher ist dort die Sterblichkeit aufgrund von Malaria vergleichsweise niedriger.
Mit dem Klimawandel verändern sich die Verbreitungsgebiete von Mücken - in der Folge tritt die Krankheit nachweislich an neuen Orten und auch zu veränderten Jahreszeiten auf.
Was sind die größten Herausforderungen im Kampf gegen Malaria?
In vielen Malaria-Regionen gibt es nicht genügend Schnelltests. Oft bleibt nur die Diagnose anhand der Symptome und vor allem haben viele Erkrankte erst zu spät oder überhaupt keinen Zugang zu einer Malaria-Behandlung.
In Ländern mit unzureichender Gesundheitsversorgung werden Erkrankte zudem seltener von Ärzt*innen oder medizinisch geschulten Expert*innen untersucht. Daher ist das Risiko für einen schweren Krankheitsverlauf, der insbesondere Kinder unter 5 Jahren betrifft, allgemein höher.
Eine zunehmende große Herausforderung im Kampf gegen Malaria sind Resistenzen: Insbesondere in Südostasien hat der Malaria-Parasit in einigen Regionen bereits eine Resistenz gegen Artemisinin entwickelt, so dass effektive Behandlung mit ACT oft nicht mehr möglich ist. Das betrifft v.a. Patient*innen in Kambodscha, Myanmar, Laos und Thailand – und auch in afrikanischen Ländern wurden mittlerweile Resistenzen festgestellt. Kann die Ausbreitung der Resistenzen nicht gestoppt werden, kann dies in den betroffenen Regionen und im Grunde weltweit ein erneute Wiederzunahme der Malaria bedeuten – denn es gibt derzeit keine neuen Medikamente. Damit wären die Erfolge der vergangenen 20 Jahre zunichte gemacht.
Warum ist Malaria eine klimasensible Krankheit?
Die Malaria übertragenden Anopheles-Mücken reagieren sehr stark auf das Klima. Je wärmer und feuchter es ist, desto besser vermehren sich die Malaria-Mücken und mit ihr zusammen die Malaria-Erreger. Die WHO konnte bspw. beobachten, dass die extremen Überschwemmungen in Pakistan in den Jahren 2022 und 2023 nie dagewesene Malaria-Epidemien nach sich gezogen haben.
Forschende konnten zudem beobachten, dass wärmere Temperaturen die Verdauung und Vermehrung der Mücken beschleunigen - häufigere Mahlzeiten bedeuten häufigere Stiche.
Weitere Informationen zu klimasensiblen Krankheiten und unserem Umgang damit erhalten Sie hier.
Detailwissen über Malaria
Wie verläuft die Malaria-Erkrankung?
Je nach Schwere der Erkrankung unterscheiden die Behandelnden „unkomplizierte“ und „komplizierte“ Verläufe. Komplizierte Verläufe lassen sich meist durch rechtzeitige Behandlung (innerhalb weniger Tage nach Symptombeginn) vermeiden und werden meist durch Plasmodium falciparum hervorgerufen (siehe auch Welche verschiedenen Malaria-Erreger gibt es?).
Über das Blutsystem wandern die Erreger zuerst in die Leber. Hier durchlaufen sie in etwa fünf bis sieben Tagen verschiedene Stadien und vermehren sich. Bei Erkrankten zeigen sich während dieser Zeit zunächst unspezifische, grippeähnliche Symptome.
Dann breiten sich die Erreger periodisch über das Blut im gesamten Körper aus. Vor allem in den roten Blutkörperchen vermehren sich die Malaria-Erreger so stark, dass diese Zellen irgendwann platzen. Das Platzen der Zellen geschieht nach 7 bis 15 Tagen und löst alle 2 bis 3 Tage mehrstündige Fieberschübe aus, die Wechselfieber genannt werden. Zusätzlich leiden Betroffene unter Schweißausbrüchen, Schüttelfrost sowie Kopf- und Gliederschmerzen.
Vor allem beim komplizierten Verlauf kommt wiederholtes Erbrechen hinzu. Fieberschübe treten in unregelmäßigen Abständen auf. Die Blutgerinnung wird gestört, oft kommt es zur Vergrößerung von Leber und Milz. Befallen die Malaria-Erreger das Gehirn, erleiden die Patient*innen Krampfanfälle und Bewusstseinstrübungen bis hin zum Koma. Weitere Symptome können ein akutes Nierenversagen, Atembeschwerden, Blutarmut und Kreislaufkollaps sein. Unbehandelt führt die komplizierte Malaria in der Regel zum Tod.
Welche verschiedenen Malaria-Erreger gibt es?
Beim Menschen sind fünf verschiedene Parasiten mögliche Krankheitsverursacher: Plasmodium falciparum, Plasmodium ovale, Plasmodium vivax, Plasmodium malariae und Plasmodium knowlesi.
Die Krankheitsverläufe sind für alle Erreger ähnlich, zu komplizierten Verläufen von Malaria kommt es am häufigsten bei einer Infektion mit Plasmodium falciparum und Plasmodium knowlesi.
Der Malaria-Erreger Plasmodium falciparum ist auf dem afrikanischen Kontinent für die Mehrzahl der Erkrankungen verantwortlich. Plasmodium knowlesi kommt verhältnismäßig selten in Süd-Ost-Asien vor.
Die Parasiten Plasmodium ovale und Plasmodium vivax führen zur Malaria tertiana. Plasmodium malariae zur Malaria quartana. Die Namen dieser Malaria Typen leiten sich davon ab, dass durch die unterschiedlichen langen Vermehrungszyklen der Parasiten das Fieber etwa alle drei bis vier Tage auftritt.
Warum ist Malaria für Schwangere besonders gefährlich?
Schwangere Frauen haben ein erhöhtes Risiko für Anämie (Blutarmut) und schwere Krankheitsverläufe mit teils tödlichem Ausgang. Das gefährdet Mutter und Kind. Es besteht ein höheres Risiko für Fehlgeburten oder dafür, dass das Wachstum des Fötus eingeschränkt ist und die Kinder mit einem niedrigen Gewicht zur Welt kommen. Eine Infektion mit Malaria während der Schwangerschaft kann zu geburtshilflichen Notfällen führen.
Was steckt hinter ACT?
Die wirksamste Malaria-Behandlung besteht aus zwei Arzneimitteln, die kombiniert werden. Die Zwei-Medikamenten-Kombination heißt Artemisinin-basierte Kombinationstherapie (ACT).
Die ACT enthält das Pflanzenextrakt Artemisinin, das in der chinesischen Medizin seit 2.000 Jahren bekannt ist. Die ACTs werden seit Anfang der 2000er Jahre eingesetzt. Die WHO empfiehlt die ACT-Kombinationstherapie seit 2010 als derzeit wirksamste Malaria-Behandlung, um schwere Malaria bei Kindern zu behandeln. Die Empfehlung basiert unter anderem auf Erkenntnissen aus Forschungsprojekten von Ärzte ohne Grenzen.
Die chinesische Pharmakologin Tu Youyou erhielt 2015 für die Grundlagenforschung zu ACT den Nobelpreis für Medizin.