Vor einhundert Jahren, im April 1921, wurde Insulin entdeckt und erstmals eingesetzt: ein monumentaler medizinischer Durchbruch. Der kanadische Wissenschaftler Frederick Banting, der das Forschungsteam leitete, das den Stoff entdeckte, erhielt für diese Arbeit den Nobelpreis für Medizin. Das Patent für das Medikament verkaufte er für nur einen symbolischen Dollar an die Universität von Toronto mit der Begründung: "Insulin gehört nicht mir, es gehört der Welt."
Heute leben weltweit schätzungsweise 463 Millionen Menschen mit Diabetes. Doch trotz des medizinischen Fortschritts von einem ganzen Jahrhundert und Bantings humanistischem Handeln, hat etwa die Hälfte dieser Menschen noch immer keinen Zugang zu Insulin.
Denn seinem Ansinnen zum Trotz haben heute einige wenige Pharmaunternehmen ein Monopol auf Insulin und kontrollieren damit die Preise und Produktionsmöglichkeiten.
Gefährliche Mythen
Wie bei vielen globalen Gesundheitsproblemen wären die Herausforderungen, mit denen Diabetiker*innen in vielen Ländern konfrontiert sind, vermeidbar. Jedoch stehen auch hier kommerzielle Interessen dem breiten Zugang zur notwendigen Behandlung im Wege.
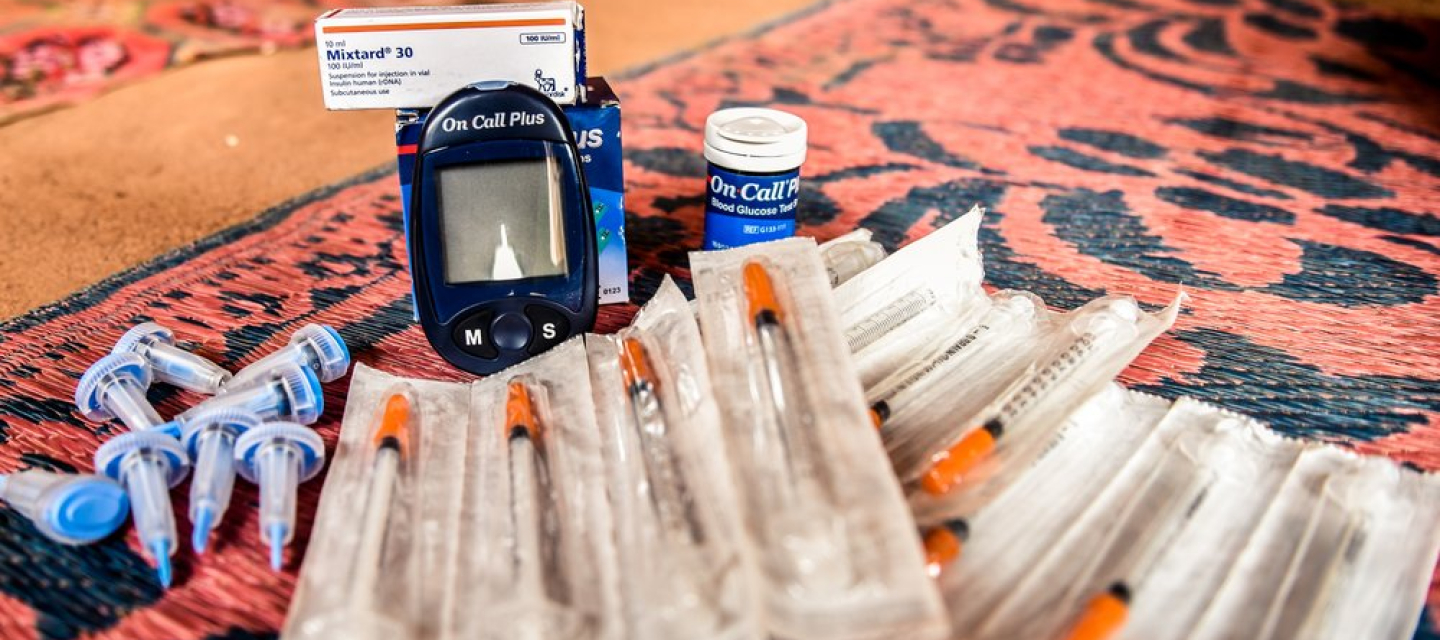
1: Der Kühlschrank-Mythos
An vielen Orten, an denen unsere Teams im Einsatz sind, überschreiten die Temperaturen oft den empfohlenen Wert für die Lagerung von Insulin. Daher herrscht die weit verbreitete Meinung, Patient*innen müssten ihre Medikamente in Kühlschränken aufbewahren.
Haben Patient*innen keinen Zugang zu Elektrizität und Kühlschränken, zum Beispiel weil sie sich auf der Flucht befinden oder es sich nicht leisten können, stellt das ein Hindernis dar. Die Alternative ist dann: mehrmals am Tag in eine Klinik fahren, um das notwendige Insulin dort verabreicht zu bekommen. Dieser Weg ist jedoch oftmals nicht nur langwierig, sondern auch kostspielig und kann an Orten mit schwieriger Sicherheitslage auch gefährlich sein.
Gemeinsam mit Wissenschaftler*innen der Universität Genf haben wir die Kühltemperatur von Insulin in einer Studie überprüft und konnten im Februar 2021 belegen: Insulin verträgt Temperaturen bis 37°C unbeschadet.
Die Notwendigkeit eines Kühlschranks ist also ein Mythos und die Vorgaben der Hersteller von Insulin müssen über die zuständigen Zulassungsbehörden daher umgehend angepasst werden. Inzwischen haben sich auch alternative Behälter, wie Tontöpfe, als effektive Möglichkeit erwiesen, Insulin bei kühlen und stabilen Temperaturen aufzubewahren. Das bedeutet, dass Patient*innen nicht mehr zweimal am Tag weite Wege auf sich nehmen müssen, um behandelt zu werden.
2: Der Produktionskosten-Mythos
Es heißt Insulin herzustellen sei unheimlich kostenintensiv und deshalb auch als Medikament teuer. Das ist aber, Sie ahnen es: ein Mythos! Die Preise für Insulin sind so hoch, weil die drei Pharmaunternehmen Novo Nordisk, Eli Lilly und Sanofi 99 Prozent des gesamten Insulinmarktes kontrollieren. Diese Marktmacht ermöglicht es ihnen die Preise weitgehend frei zu gestalten.
Den Insulinbedarf einer Person pro Jahr herzustellen, kostet bis zu 120 Euro. Der Preis für das Insulin, das wir in unseren Projekten verwenden, liegt jedoch zwischen 203 Euro und 1030 Euro pro Patient*in - je nach Injektionsgerät und der Art des Insulins, das wir für die Patient*innen bereitstellen müssen. Für viele Menschen sind die hohen Preise für das benötigte Insulin viel zu teuer, wodurch einige dazu gezwungen sind, es zu rationieren, was wiederum fatale Folgen haben kann.
Es gibt mehrere Unternehmen, die daran arbeiten, den Wettbewerb auf dem Markt zu verbessern und Insulin-Generika zu produzieren. Generika sind Arzneimittel, die bei gleicher Zusammensetzung und Wirkung nicht den Markennamen tragen und deshalb um Einiges günstiger im Preis sind. Dies würde die Kosten für Patient*innen und Gesundheitsorganisationen deutlich senken.
Wir setzten uns dafür ein, dass diese Generikahersteller in den Insulinmarkt eintreten können, und arbeiten daran, das Angebot an Insulin, Tests und Messgeräten für Diabetiker*innen weltweit zu verbessern.
3: Der Komplexitäts-Mythos
Diabetes kann für den/die Einzelne*n eine komplizierte Erkrankung sein, besonders bei Typ-1-Diabetes, die vor allem Kinder und junge Erwachsene betrifft und unbehandelt in wenigen Tagen oder Wochen zum Tode führt. Unzureichende Versorgung vielerorts damit zu begründen ist jedoch zu kurz gegriffen.
Es ist richtig, dass Menschen, die an Diabetes leiden, ihren Blutzuckerspiegel ständig mit Stechtests überwachen und sich bis zu sechs Mal am Tag Insulin spritzen müssen. An vielen Orten, an denen wir arbeiten, kann eine unsichere Ernährungslage die Situation noch weiter erschweren.
Doch mit den richtigen Mitteln könnten Patient*innen auf der ganzen Welt, ihre Krankheit in den Griff bekommen, größere Selbstbestimmtheit erlangen und damit ihre Lebensqualität deutlich verbessern.
Es gibt neuere Hilfsmittel und Geräte, die die Messungen und das Spritzen wesentlich leichter machen: Wie zum Beispiel Messgeräte, die meist am Oberarm oder am Bauch befestigt werden und über diesen festen Zugang, der regelmäßig von Gesundheitspersonal ausgetauscht werden muss, misst ein Sensor kontinuierlich den Glukosegehalt in der Gewebeflüssigkeit. Diese Geräte sind in vielen einkommensschwächeren Gegenden aber nicht routinemäßig verfügbar und zu teuer. Eine bessere Verfügbarkeit und Bezahlbarkeit würde jedoch langfristig die gesamte Therapie wesentlich angenehmer für die Patient*Innen machen, die Wirkung verbessern und das Risiko von Komplikationen verringern.
Diabetes ist eine chronische Krankheit, die auftritt, wenn der Körper gar kein (Typ 1) oder nicht genügend (Typ 2) Insulin produzieren kann - ein Hormon, das den Glukosespiegel (Zucker) in unserem Blut reguliert. Ohne regelmäßige Behandlung, z. B. durch Insulininjektionen, kann dieser erhöhte Blutzuckerspiegel schließlich zu Herzerkrankungen und Nierenversagen, Nervenschäden und Erblindung führen.
Die Zahl der diabeteskranken Menschen hat sich in den letzten 30 Jahren fast verdoppelt. Besonders besorgniserregend sind dabei die Fälle in Ländern, wo Menschen bereits unter instabilen Voraussetzungen oder anderen Gesundheitskrisen leiden. In diesen Kontexten haben Diabetiker*innen oft nur begrenzten Zugang zu Insulin und den Behandlungen, die sie benötigen, um gesund zu bleiben.